Боль в заднем проходе
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Боль в заднем проходе: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль, возникающая в области заднего прохода (ануса), сопровождается существенным дискомфортом, а ее интенсивность объясняется наличием здесь значительного количества нервных окончаний.
Разновидности боли в заднем проходе
Болезненные ощущения в области заднего прохода могут характеризоваться как тупые и ноющие, обжигающие, резкие, пронзающие, спазмические, иррадиирующие в нижнюю часть живота, копчик и промежность. Часто врач может поставить предварительный диагноз на основании характера боли.
Боль может беспокоить при ходьбе, долгом нахождении в положении сидя, в момент акта дефекации и сразу после него.
Возможные причины боли в заднем проходе
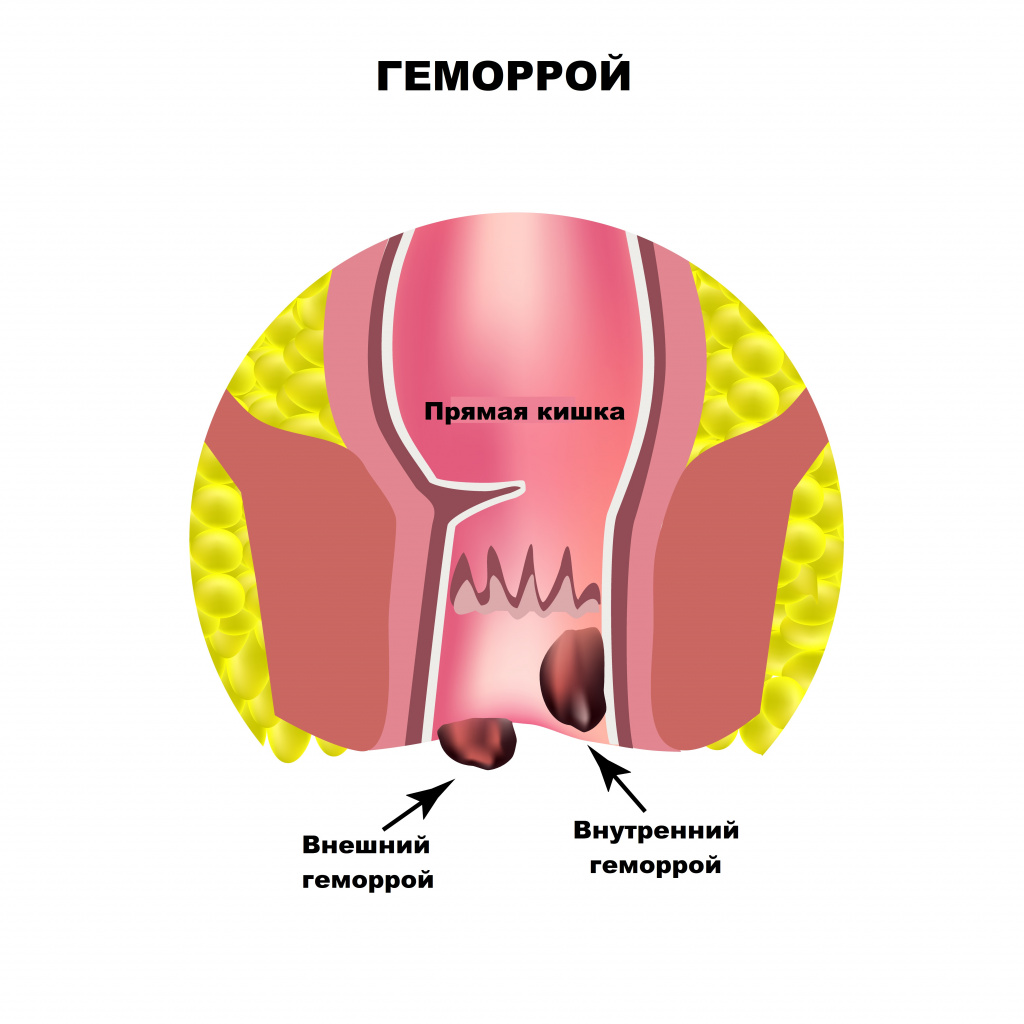
Основными причинами боли в области заднего прохода являются заболевания прямой кишки. Оценка их распространенности выводит на первое место геморрой. Начальными симптомами геморроя служат чувство неполного опорожнения после дефекации, дискомфорт и зуд в анальном отверстии.
Боль при геморрое появляется только при осложнении заболевания — выпадении и тромбозе геморроидального узла.
Развитие геморроя вызывают наследственные факторы, а также неправильный образ жизни, нерациональное питание, некоторые заболевания, например цирроз печени. Длительное пребывание в сидячем положении, горячие ванны, подъем тяжестей, тесная одежда – все эти факторы приводят к венозному застою в области малого таза и формированию геморроидальных узлов. Если при этом каловые массы имеют плотную консистенцию из-за недостатка жидкости и растительных волокон в пище, то акт дефекации сопровождается длительным натуживанием, которое, в свою очередь, способствует выпадению узлов в просвет прямой кишки.
Выпячивание или выпадение геморроидальных узлов, их ущемление сопровождаются чувством тянущей боли, распирания, зуда. Симптомы усиливаются после острой пищи, тяжелого физического труда, подъема тяжестей. Разрыв сосудов ведет к упорным кровотечениям, при этом на каловых массах хорошо заметны сгустки алой крови. Длительно протекающее заболевание приводит к появлению боли в заднем проходе при любой физической нагрузке, нахождении в вертикальном положении или при ходьбе.
Сделать Обручалки с Алмазной фаской ®️
Среди заболеваний, вызывающих боль в заднем проходе, второе место занимает сфинктерит – воспаление слизистой оболочки круговой запирательной мышцы. Сфинктерит чаще всего развивается на фоне заболеваний желудочно-кишечного тракта: панкреатита, язвенной болезни желудка и двенадцатиперстной кишки, хронических гастритов и дуоденитов, синдрома раздраженной прямой кишки.
Запор или понос, сопровождающие эти заболевания, повышают риск развития воспалительных процессов в прямой кишке. В начальной стадии заболевания пациенты жалуются на боль в заднем проходе, жжение и зуд, которые усиливаются при дефекации. Затем возникают ложные позывы к дефекации и гнойные выделения из заднего прохода, поэтому на каловых массах обнаруживается пенящаяся слизь либо гной. Иногда боль может отдавать в промежность и соседние органы.
Третье место по распространенности заболеваний прямой кишки, которые дают сильные и упорные боли в заднем проходе, занимают трещины прямой кишки. Для этой патологии характерна боль во время дефекации и после нее, возможно выделение небольшого количества крови.
К появлению трещин могут приводить застойные явления в сосудистой сети, нарушение нервно-мышечной регуляции, травмы. Последние чаще всего обусловлены повреждением слизистой оболочки кишки твердыми каловыми массами.
Часто трещины сочетаются с геморроем, что сопровождается выпадением узлов и более обильным кровотечением. Сочетание этих состояний приводит к формированию порочного круга: боль во время дефекации вызывает спазм мышц сфинктера заднего прохода, а спазм усиливает боль. Незначительные кровотечения вследствие анальной трещины возникают во время или после дефекации. При отсутствии своевременного лечения болезнь приобретает хронический характер и сопровождается воспалением окружающих тканей. Иногда трещина приводит к возникновению свища (фистулы) – патологического хода между прямой кишкой и поверхностью кожи около анального отверстия.
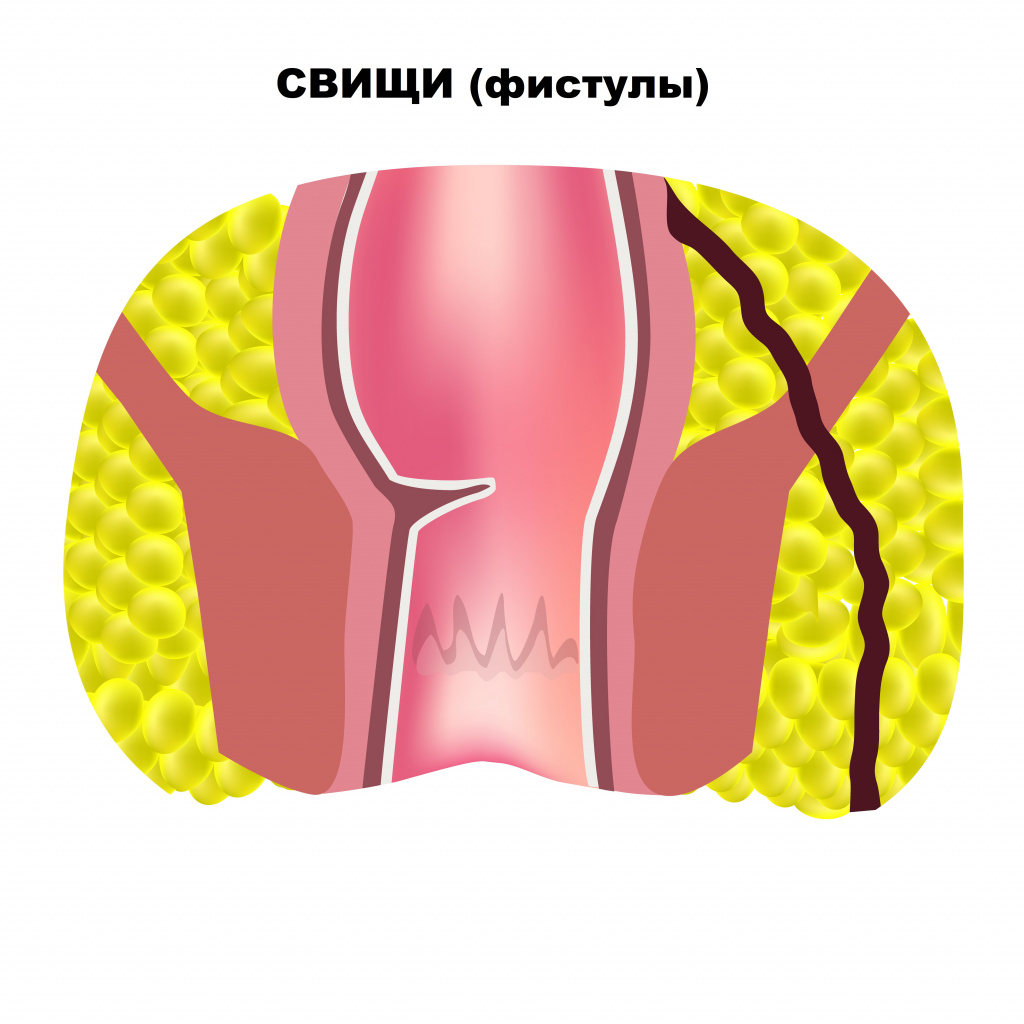
К формированию свища прямой кишки приводит также парапроктит. Это острое воспаление тканей, окружающих прямую кишку.
О парапроктите свидетельствует усиление боли, возникновение припухлости в области заднего прохода, повышение температуры тела до 38°C и выше.
Свищ может не закрываться несколько месяцев, а потом рецидивировать.
Злокачественные опухоли, формирующиеся в анальной области, характеризуются ярко выраженной симптоматикой: алой кровью в кале, примесью слизи, болью в заднем проходе (сначала во время дефекации, а потом в течение всего дня), отдающей в половые органы, бедро, низ живота. Клинические симптомы геморроя и злокачественных опухолей схожи между собой.
Боль в заднем проходе не обязательно связана с заболеваниями прямой кишки. Ее причиной могут стать патологии смежных органов и тканей, в частности, эпителиальный копчиковый ход, который проявляется болью в области крестца лишь в случае воспаления. Это образование формируется в период эмбрионального развития и представляет собой узкий канал, выстланный эпителием, внутри которого находятся волосяные луковицы и сальные железы.
Еще одна причина боли в заднем проходе — кокцигодиния – воспаление в области копчика.
В значительной доле случаев кокцигодиния представляет собой спазм глубоких мышц тазового дна в результате раздражения болевых рецепторов окружающих тканей при радикулопатиях, тяжелых родах, воспалительных заболеваниях органов малого таза. Боль в области заднего прохода появляется при определенном положении тела, во время наклонов или акта дефекации.
Боль в заднем проходе характерна и для простатита. При остром простатите помимо острой боли в промежности, паху и в области заднего прохода возможны повышение температуры тела, болезненные мочеиспускание и дефекация. Однако чаще простатит развивается постепенно, приобретая хроническую форму. При этом пациента беспокоят те же симптомы, но их выраженность значительно снижена.
Диагностика и обследования при боли в заднем проходе
Диагностика начинается с тщательного опроса пациента, в ходе которого врач уточняет интенсивность, продолжительность и характер болевого синдрома, предшествующие и сопутствующие заболевания. Кроме того, в обязательном порядке врач дает направления на клинический и биохимический анализы крови, общий анализ мочи.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Источник: www.invitro.ru
Ответы на очень важные вопросы о внутриматочной спирали.
Что такое внутриматочная спираль?
Внутриматочная спираль (ВМС, противозачаточная спираль) это один из наиболее надежных современных методов защиты от нежелательной беременности. После установки внутриматочной спирали вероятность возникновения беременности снижается до уровня нескольких десятых долей процента.
«За» и «Против» спирали. Каковы преимущества и недостатки внутриматочной спирали как метода контрацепции? Благодаря своим преимуществам, внутриматочная спираль занимает особое место среди всех остальных методов контрацепции:
•Высокая эффективность спирали в плане предотвращения нежелательной беременности сравнима с эффективностью гормональных противозачаточных таблеток и достигает 99% и более.
•Спираль гораздо надежнее противозачаточных таблеток, так как женщины, принимающие противозачаточные таблетки часто забывают принять таблетку вовремя, что значительно снижает надежность этого метода. При использовании спирали со стороны женщины не требуется совершенно никаких действий для поддержания противозачаточного эффекта, а, следовательно, исключается любая возможность ошибки или случайности.
•По сравнению со всеми другими методами контрацепции, внутриматочная спираль является самым дешевым противозачаточным методом. Несмотря на то, что стоимость одной спирали во много раз превышает стоимость одной упаковки противозачаточных таблеток или одной обычной упаковки презервативов, пересчет ее стоимости на 3-5 лет (обычный срок ношения одной спирали) показывает ее неоспоримое превосходство в экономическом плане.
•В отличие от противозачаточных таблеток, металлические или пластиковые спирали, которые не содержат гормонов, не оказывают совершенно никакого общего «гормонального» действия на организм, которого (в некоторых случаях оправданно) боятся многие женщины. По этой причине ВМС, которые не содержат гормоны, рекомендуются как основное средство предохранения для женщин после 35 лет, в период грудного вскармливания, при активном курении или наличии других состояний, которые делают невозможным использование противозачаточных таблеток, но требуют очень высокого уровня защиты от нежелательной беременности.
•Спирали, содержащие гормоны (например, Мирена) снижают риск развития внематочной беременности, воспаления органов женской половой системы (матка, яичники, маточные трубы), а также значительно уменьшают потерю крови во время месячных.
•Спираль совершенно не ощущается во время полового акта и не мешает партнерам.
Несмотря на описанные выше преимущества, использование внутриматочных спиралей в настоящее время достаточно ограничено, во многом из-за недостатков этого метода:
•Установка и удаление внутриматочной спирали проводится только врачом гинекологом;
•Как правило, внутриматочные спирали не устанавливаются женщинам, еще не имеющих детей;
•После установки внутриматочной спирали, возможно появление ряда побочных эффектов, которые могут причинять женщине некоторый дискомфорт;
•Внутриматочная спираль не предоставляет никакой защиты против инфекций передающихся половым путем.
Как действует внутриматочная спираль?
Пластиковые или металлические (медные, серебряные) спирали оказывают губительное действие на сперматозоиды и делают их неспособными к оплодотворению. Также спираль изменяет свойства слизистой оболочки матки, делая ее непригодной для внедрения (имплантации) зародыша.
Спирали содержащие гормоны (например, Мирена) обладают всеми указанными выше свойствами, но кроме того, за счет медленного выделения гормонов, блокируют рост клеток слизистой оболочки матки (эндометрия), что приводит к постепенному исчезновению месячных, а также изменяют проницаемость шейки матки для сперматозоидов и для болезнетворных микробов.
Противозачаточный эффект внутриматочной спирали сохраняется постоянно (в том числе в дни месячных) и может ослабеть только после истечения срока годности спирали. Современные спирали рассчитаны на несколько лет использования.
Какие виды внутриматочных спиралей существуют? Какие спирали лучше?
Современные внутриматочные спирали – это небольшие пластиковые или пластико-металлические устройства. Их размеры достигают примерно 3х4 см. Обычно для изготовления спиралей используется медь или серебро.
Внешний вид большинства спиралей напоминает форму буквы «Т». Т-образная форма спиралей является наиболее физиологичной, так как она соответствует форме полости матки. В настоящее время, чаще всего, используются спирали состоящие из пластика, меди, серебра с добавлением гормонов:
•T Cu 380 A – медная спираль Т-образной формы. Противозачаточный эффект спирали этого вида объясняется медленным выделением небольшого количества меди, которое подавляет активности сперматозоидов и оказывает другие эффекты препятствующие развитию беременности. Спирали с медью могут использоваться длительное время (до 5-10 лет).
•Multiload Cu 375 (Мультилоад) – спирали этого типа имеют форму полуовала с выступами, которые способствуют надежному закреплению спирали в полости матки и снижают риск ее выпадения, а следовательно надежность противозачаточного действия.
•Nova – T (Нова-Т), T de Plata 380 NOVAPLUS – это спирали, Т-образной формы состоящая из пластика и меди (и серебра), не содержащие гормонов.
T de Oro 375 Gold – это спираль, содержащая золотой сердечник из золота 99/000 пробы.
•Мирена – это внутриматочная спираль с гормонами. Спираль содержит контейнер, который непрерывно, но очень медленно выделяет левоноргестрел (вещество похожее на гормон выделяющийся во время беременности). Длительность использования такой спирали составляет 5 лет.
«Лучшей» спирали, которая бы идеально подходила всем женщинам не существует. Для каждой женщины спираль подбирается индивидуально. То есть у каждой женщины своя «лучшая спираль».
Если перед вами стоит необходимость выбрать спираль:
•Обсудите этот вопрос с вашим гинекологом, мнению которого вы доверяете. Спросите, с какими спиралями он работает, и какие спирали он порекомендовал бы вам. Опыт врача всегда точнее описаний, которые вы можете прочесть на упаковке или в инструкции.
•Не стоит выбирать спираль только по цене, так как самые дорогие спирали не всегда самые надежные. Вообще все описанные выше спирали очень эффективны. Поэтому переплачивать не стоит.
•Обратите внимание на возможные побочные эффекты от использования спиралей различного типа, и обязательно сообщите вашему врачу, например, если вы боитесь «исчезновения месячных», которые может наступить в случае использования спиралей с гормонами. Напротив, если у вас есть склонность к длительным и обильным месячным вам следует обратить особенное внимание на возможность использования спирали с гормонами.
Какие побочные эффекты и последствия возможны после установки внутриматочной спирали?
Установка внутриматочной спирали может привести к некоторым осложнениям, однако осложнения развиваются далеко не у всех женщин носящих спираль. Современные исследования показывают, что более 95% женщин носящих спираль считают их очень хорошим и удобным методов контрацепции и довольны своим выбором.
Возможные осложнения:
Во время или сразу после установки (для всех видов спиралей):
•Прободение матки (исключительно редко);
•Развитие эндометрита (очень редко);
В течение всего периода использования спирали (для медных или пластиковых спиралей без гормонов)
•Усиление болей во время месячных;
•Увеличение объема кровянистых выделений во время месячных;
•Появление мажущих кровянистых выделений из влагалища после месячных или в период между месячными.
В течение всего периода использования спирали (для гормональных спиралей, например, Мирена):
•Полное исчезновение месячных спустя несколько месяцев после установки спирали;
•Кровянистые выделения в период между месячными.
В каких случаях не рекомендуется использовать внутриматочную спираль?
Использование внутриматочной спирали в качестве основного метода контрацепции возможно не у всех женщин. Как и многие другие противозачаточные методы, спирали имеют свои противопоказания.
Итак, использование запрещено или нежелательно:
•У женщин с подтвержденной половой инфекцией или воспалением половых органов, эрозией шейки матки;
•У женщин с опухолями половых органов (рак матки, рак шейки матки);
•У женщин с пороками развития матки или шейки матки;
•У девочек подростков;
•У нерожавших женщин;
•При наличии большого числа половых партнеров.
Противопоказания для установки спирали определяет врач гинеколог. Только специалист может точно установить насколько безопасно установление спирали в вашем случае.
В каких случаях рекомендуется использование спирали?
В ряде случаев, представленных ниже, установка внутриматочной спирали является оптимальным решением в плане защиты от нежелательной беременности.
После аборта
Внутриматочная спираль может быть установлена сразу после аборта. В таком случае она будет надежно защищать женщину от нежелательной беременности в течение нескольких последующих лет.
Если вы хотите избежать последующих проблем связанных с предохранением и абортами, перед проведением аборта обязательно спросите врача о возможности установить спираль. Врач может установить спираль либо сразу после аборта, либо спустя несколько недель.
Установка спирали после родов и во время грудного вскармливания
Внутриматочная спираль может быть установлена примерно через 6 недель после родов. Наряду с противозачаточными таблетками, которые содержат только прогестины (мини-пили), внутриматочная спираль является оптимальным методом предохранения для кормящих женщин. В отличие от мини-пили, внутриматочная спираль без гормонов может использоваться более длительное время и не оказывает никакого общего влияния на организм женщины.
Внутриматочная спираль надежно защищает от наступления повторной беременности (возможность забеременеть снова может возникнуть уже спустя несколько месяцев после родов), что очень важно для обеспечения адекватного восстановления организма женщины после родов.
У женщин после 35 лет или при наличии противопоказаний для использования оральных контрацептивов
Как уже было сказано выше, внутриматочные спирали эффективнее или надежнее противозачаточных таблеток. Кроме того, в связи с тем что спирали практически не оказывают общего «гормонального» влияния на организм они могут использоваться в тех случаях когда контрацептивы противопоказаны, а именно в случае:
•Женщин после 35 лет;
•Курящих женщин;
•Женщин, страдающих гипертонией, диабетом, нарушением обмена жиров;
•Женщин с риском развития опухолей молочной железы, матки или шейки матки.
Как подготовиться к установке спирали?
Перед установкой спирали:
1.Обсудите все вопросы с врачом гинекологом, которому вы доверяете;
2.Откажитесь от половых контактов за 1-2 дня до установки спирали;
3.За несколько дней до установки спирали не проводите спринцеваний и откажитесь от использования любых средств для интимной гигиены;
4.За несколько дней до установки спирали прекратите использование любых лекарств в виде вагинальных свечей, таблеток или спреев если их использование перед установкой спирали не было заранее оговорено с врачом.
Как проводится установка (введение) спирали?
Установка спирали категорически запрещена во время беременности. Если вы подозреваете, что можете быть беременной – обязательно скажите об этом врачу. Для того чтобы исключить беременность, перед установкой спирали врач может попросить вас сделать тест на беременность.
Подробные рекомендации относительно того, как точно установить беременны вы или нет содержатся в статье .
В связи с тем, что установка внутриматочной спирали категорически запрещена при наличии, каких-либо инфекций половых путей или других гинекологических заболеваний, перед установкой спирали врач гинеколог порекомендует проведение общего гинекологического осмотра «в зеркалах», бактериологического и цитологического мазка из влагалища.
Если во время обследования врач обнаружит какие-то признаки инфекции, он может отложить установку спирали и назначить лечение, которое должно будет подготовить вас к безопасной установке спирали.
Для установки спирали не нужно ложиться в больницу. Как правило, установка спирали рекомендуется за несколько дней до месячных. В этот период шейка матки мягче, что значительно облегчает процедуру.
Для установки спирали врач попросит вас сесть в гинекологическое кресло. После осмотра «в зеркалах» врач зафиксирует шейку матки специальным зажимом и введет спираль в полость матки с помощью специальной тонкой трубки.
Процедура введения спирали может быть неприятной и сопровождаться тупыми, ноющими болями внизу живота, которые, однако, быстро проходят.
После установки спирали врач может назначить вам антибиотики для предотвращения инфекции.
Обязательно спросите вашего врача, когда вам нужно вернуться для повторного осмотра после установки спирали. Обычно профилактические осмотры назначаются через месяц после введения спирали, затем через пол года, а после примерно 1 раз в год.
В течение 4-5 дней после установки спирали нельзя:
•Заниматься сексом;
•Использовать вагинальные тампоны (можно использовать обычные прокладки);
•Делать спринцевания;
•Принимать ванну, посещать сауну или баню (можно принимать душ);
•Заниматься тяжелым физическим трудом или интенсивными физическими упражнениями;
•Принимать лекарства, содержащие ацетилсалициловую кислоту (например, Аспирин).
Обязательно обратитесь к врачу если:
•В течение нескольких дней после установки спирали у вас поднялась температура, появились очень сильные кровянистые выделения из влагалища, боли в животе, или необычные выделения из влагалища с неприятным запахом.
•В любое время после установки спирали вы почувствовали спираль во влагалище, заметили, что спираль сместилась или выпала, а также, если вы отмечаете задержку месячных на 3-4 недели.
Изменение самочувствия и месячных после установки спирали
После установки внутриматочной спирали в вашем организме могут произойти некоторые изменения. В частности, вы можете заметить изменение в том, как протекают месячные и как вы чувствуете себя во время месячных.
После установки спиралей без гормонов возможны следующие изменения:
•Месячные становятся более болезненными, несколько более продолжительными и более обильными, чем до установки спирали.
•Часто наблюдаются мажущие кровянистые выделения из влагалища, которые могут появляться незадолго до месячных или после них или (реже) в перерыве между двумя месячными.
•В некоторых случаях из-за увеличения болезненности месячных и нерегулярных кровянистых выделений, женщины вынуждены прекратить использование спирали и до истечения срока удалить ее.
После установки спирали с гормонами (в частности Мирена):
•Возможно значительное укорочение месячных и уменьшение общего количества кровянистых выделений во время менструации.
•Примерно у 20% женщин использующих Мирену наблюдается полное исчезновение месячных (аменорея). Восстановление месячных в этом случае происходит только после истечение срока действия спирали и ее удаления из матки. Достоверно известно, что исчезновение месячных у женщин, использующих Мирену, связано не с торможением работы яичников (как при использовании оральных контрацептивов), а с подавлением развития слизистой оболочки матки малыми дозами гормонов.
•Несмотря на то, что многие женщины пугаются исчезновения месячных – нет никаких оснований считать его опасным для здоровья. Более того этот эффект гормональных спиралей может быть даже благоприятным, так как он значительно повышает качество жизни женщины и является эффективным методом лечения анемии, которая есть у многих женщин с продолжительными и обильными месячными. В ряде стран Мирена даже используется для лечения сильных маточных кровотечении.
•Некоторые женщины после установки спирали отмечают увеличение веса тела. В связи с тем, что гормональные внутриматочные спирали практически не оказывают какого-либо общего влияния на организм и обмен веществ, увеличение веса тела не может быть связано с их установкой, даже если оба события совпадают по времени.
Как проводится удаление внутриматочной спирали?
Удаление спирали, возможно в любой момент, по желанию женщины. До удаления спирали врач может порекомендовать проведение общего гинекологического осмотра и рутинные гинекологические обследования (мазок на микрофлору и на цитологию).
Для того чтобы извлечь спираль из полости матки врач осторожно захватывает концы ее усиков щипцами и вытягивает спираль под определенным углом.
Только в редких случаях для удаления внутриматочной спирали может понадобиться расширение шейки матки с обезболиванием или специальная операция.
После удаления спирали могут наблюдаться тупые ноющие боли в животе, незначительные кровотечения или мажущие кровянистые выделения из влагалища, которые проходят в течение нескольких дней и не требуют никакого специального лечения.
В течение 4-5 дней после удаления спирали нельзя:
•Заниматься сексом;
•Использовать вагинальные тампоны (можно использовать обычные прокладки);
•Делать спринцевания;
•Принимать ванну, посещать сауну или баню (можно принимать душ);
•Заниматься тяжелым физическим трудом или интенсивными физическими упражнениями;
•Принимать лекарства, содержащие ацетилсалициловую кислоту (например, Аспирин).
Следующие месячные после удаления спирали могут прийти во время, или могут начаться с задержкой на несколько дней.
Если вы использовали гормональную спираль – восстановление месячных может занять больше времени.
Обязательно обратитесь к врачу если в течение нескольких дней после удаления спирали у вас поднялась температура, появились очень сильные кровянистые выделения из влагалища, боли в животе, или необычные выделения из влагалища с неприятным запахом.
Можно ли удалить спираль самостоятельно?
Ни в коем случае не пытайтесь удалить спираль самостоятельно – это может быть очень опасно. Для удаления спирали обязательно обратитесь к врачу гинекологу.
Как часто нужно менять спираль?
Металлические спирали (например, медные) могут использоваться более 10 лет без замены. Спирали с гормонами (например, Мирена) требуют замены каждые 5 лет. Установка новой спирали возможна сразу после удаления старой спирали. У разных спиралей разный срок годности, поэтому обязательно уточните у вашего врача гинеколога, когда нужно будет заменить вашу спираль.
Могу ли я забеременеть, если я ношу внутриматочную спираль?
Возникновение беременности у женщин, носящих внутриматочную спираль, наблюдается исключительно редко. Вероятность возникновения беременности в случае использования медных спиралей составляет не более 8 шансов из 1000 в течение года. При использовании спиралей с гормонами вероятность забеременеть снижается до 1 шанса из 1000 в течение года.
Примерно в половине случаев у женщин, носящих спираль, возникшая беременность заканчивается выкидышем.
Риск возникновения беременности значительно повышается, если спираль сместится или выпадет из матки. Такое случается, особенно часто после месячных, когда спираль может быть выброшена из полости матки вместе с отторгаемыми тканями.
В связи с этим, всем женщинам которые носят спираль, рекомендуется по крайне мере раз в месяц проверять наличие спирали в матке нащупывая усики спирали в глубине влагалища. Если раньше вы хорошо чувствовали усики спирали, но больше не можете найти их – обратитесь к гинекологу, так как возможно спираль выпала и вы этого не заметили.
Как узнать, что я забеременела во время ношения спирали?
Основным признаком наличия беременности во время ношения негормональной внутриматочной спирали является задержка месячных больше чем на 2-3 недели. Подробное описание всех возможных признаков беременности и того как окончательно убедиться в наличии или отсутствии беременности представлены в статьях: Признаки беременности и Тест на беременность, Задержка месячных.
Если вы носите спираль и узнали что ждете ребенка – как можно скорее обратитесь к врачу. Если вы решите сохранить ребенка врач может попытаться удалить спираль, чтобы уменьшить риск выкидыша.
Тем не менее, в некоторых случаях врач может решить что будет безопаснее оставить спираль на месте. Многие женщины боятся того, что спираль может врости в тело ребенка. Эти опасения безоснавательны, так как организм ребенка окружен плотной оболочкой и амниотической жидкостью.
Может ли спираль нарушить способность забеременеть в будущем?
Противозачаточный эффект внутриматочных спиралей легко обратим и исчезает вскоре после их удаления из полости матки. Вероятность возникновения беременности в течение 1 года после удаления спирали достигает 96%.
После удаления спирали менструальный цикл нормализуется в течение 1 месяца, а матка полностью восстанавливается в течение 1–3 месяцев.
Некоторые половые инфекции (например, хламидиоз), развитие которых во время ношения спирали повышается, могут вызвать трудности с зачатием ребенка после удаления спирали и даже привести к бесплодию . В связи с этим, спирали не рекомендуются женщинам, у которых еще нет детей или женщинам, у которых прежде были трудности с зачатием. Тем не менее, длительное нарушение способности забеременеть после удаления спирали наблюдается исключительно редко.
Планирование беременности возможно уже на следующий месяц после удаления внутриматочной спирали.
Источник: neomed-plus.ru
Мерцательная аритмия (фибрилляция предсердий) — симптомы и лечение
Что такое мерцательная аритмия (фибрилляция предсердий)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркушина Дениса Евгеньевича, онколога со стажем в 12 лет.
Над статьей доктора Меркушина Дениса Евгеньевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
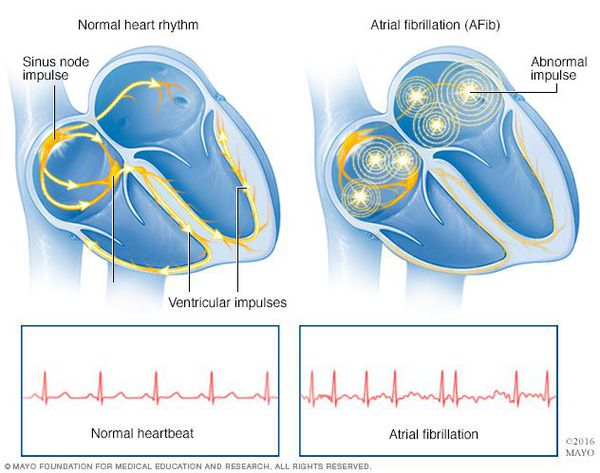
Мерцательная аритмия (фибрилляция предсердий) — нарушение ритма работы сердца, при котором отсутствует механическая систола предсердий и имеет место хаотичная электрическая активность их миокарда, состояние сопровождается нерегулярными сокращениями желудочков и гемодинамическими расстройствами.
Признаки фибрилляции предсердий на ЭКГ:
- отсутствие четко выраженных зубцов Р с их замещением волнами фибрилляции (ff) с различной амплитудой и частотой от 350 до 600 в минуту. Наиболее четко изменения регистрируются в 1 грудном отведении (V1);
- нерегулярные интервалы R-R.
Распространенность фибрилляции предсердий в общей популяции населения составляет от 1 до 2%.
В большинстве случаев развитие фибрилляции ассоциировано с органической патологией органов сердечно-сосудистой системы, создающих субстрат для сохранения фибрилляции, однако появление данного симптомокомплекса не всегда укладывается в какую-либо нозологическую категорию, в такой ситуации говорят об изолированной фибрилляции предсердий.
Строение и физиология сердца:
Заболевания, способствующие возникновению мерцательной аритмии
Среди ассоциированных с данной патологией заболеваний выделяют:
- гипертоническую болезнь;
- поражение и пороки развития клапанного аппарата сердца;
- врожденные пороки сердца;
- хроническую ишемическую болезнь сердца и перенесенный острый инфаркт миокарда;
- выраженную хроническую сердечно-сосудистую недостаточность (2 стадии, II-IV ФК);
- различные варианты кардиомиопатии и кардиомиодистрофии (в том числе токсическую и алкогольную);
- гипер- и гипотиреоз;
- нарушение углеводного обмена и сахарный диабет 1 и 2 типа;
- ожирение;
- синдром Пиквика (возникновение апноэ во сне);
- хроническую болезнь почек.
Факторы образа жизни, способствующие возникновению мерцательной аритмии
Провоцировать возникновение фибрилляции предсердий могут и некоторые лекарственные препараты, наркотические вещества, курение табака, нервно-психическое перенапряжение, оперативные вмешательства на сердце, удар электрическим током, наличие ВИЧ-инфекции.
Чем опасна фибрилляция предсердий
Нарушение может приводить к развитию хронической сердечной недостаточности. Непоследовательное сокращение камер сердца способно значимо влиять на гемодинамику. Отсутствие скоординированного сокращения предсердий может снижать сердечный выброс примерно на 10 %. Такое снижение обычно хорошо переносится, кроме случаев с повышением частоты сокращений желудочков, когда ритм становится слишком частым (например, более 140 ударов/минуту) или когда у пациентов исходно имеется пограничный или сниженный сердечный выброс. В таких случаях может развиться сердечная недостаточность.
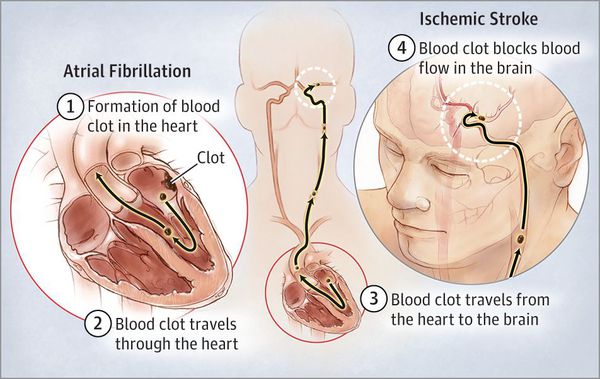
Развитие острого нарушения мозгового кровообращения. Риск развития ишемического инсульта составляет 1,5 % у лиц 50—59 лет и 23,5 % у лиц 80—89 лет. Особенно опасной является пароксизмальная фибрилляция предсердий с частыми срывами синусового ритма. Риск развития тромбоза церебральных сосудов особенно увеличивается в период срыва и восстановления синусового ритма. Выделяют т. н. атеротромботический подтип острого нарушения мозгового кровообращения по ишемическому типу.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы мерцательной аритмии
При фибрилляции предсердий отсутствует их эффективная механическая систола. При этом желудочки наполняются преимущественно пассивно за счет градиента давления между полостями сердца в период диастолы. В условиях увеличенной частоты сердечных сокращений не происходит достаточного наполнения желудочков, что приводит к гемодинамическим расстройствам различной степени выраженности.
Пациенты предъявляют жалобы на сердцебиение, чувство перебоя в ритме работы сердца, снижение работоспособности, повышенную утомляемость, одышку и сердцебиение при привычной ранее нагрузке. Кроме того, могут усугубляться симптомы уже существующих заболеваний сердечно-сосудистой системы.
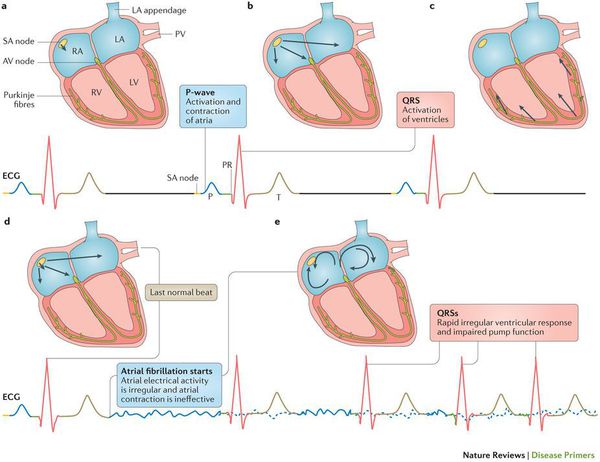
Патогенез мерцательной аритмии
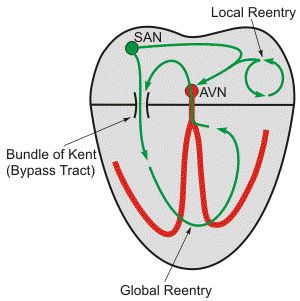
Хронические заболевания сердечно-сосудистой системы, а также состояния, характеризующиеся повышенной активностью РААС, вызывают структурное ремоделирование стенок предсердий и желудочков —пролиферацию и дифференцировку фибробластов в миофибробласты, синтез волокон соединительной ткани и развитие фиброза. Процессы ремоделирования камер сердца приводят к неоднородности проведения потенциала действия и к диссоциации сокращения мышечных пучков. При этом нарушается механическая систола предсердий и создаются условия для персистенции этого патологического состояния. [1]
Желудочки производят ненеритмичные сокращения, в итоге кровь задерживается в предсердиях, их объем увеличивается. Уменьшение наполнения желудочков, их частое сокращение, а также отсутствие эффективного сокращения предсердий могут приводить к снижению сердечного выброса и выраженным гемодинамическим расстройствам.
Из-за того, что кровоток в предсердиях замедляется из-за нарушения их механической систолы, а также из-за турбулентного перемешивания крови образуются тромбы, преимущественно в ушке левого предсердия.
Классификация и стадии развития мерцательной аритмии
Клинически различают несколько форм мерцательной аритмии, в зависимости от которых определяется тактика ведения пациента:
| Впервые выявленная фибрилляцию предсердий | любой впервые возникший эпизод фибрилляции независимо от его причин и длительности |
| Пароксизмальная форма | периодические эпизоды фибрилляции предсердий длительностью до 7 суток с самопроизвольным прекращением |
| Персистирующая форма | эпизоды продолжительностью более 7 суток без самопроизвольного прекращения |
| Длительно персистирующая форма | эпизоды фибрилляции предсердий длятся более 1 года |
| Постоянная форма | присутствует постоянно |
В зависимости от присутствия искусственного клапана и поражений клапанного аппарата выделяют клапанную и неклапанную форму мерцательной аритмии.
Осложнения мерцательной аритмии
Чем опасна фибрилляция предсердий:
- Развитием хроническойсердечной недостаточности. Непоследовательное сокращение камер сердца влияет на движение крови в сосудистом русле. Отсутствие скоординированного сокращения предсердий может снижать сердечный выброс примерно на 10 %. Такое снижение обычно хорошо переносится, кроме случаев с повышением частоты сокращений желудочков, когда ритм становится слишком частым (например, более 140 ударов/минуту) или когда у пациентов исходно имеется пограничный или сниженный сердечный выброс. В таких случаях может развиться серьёзное осложнение мерцательной аритмии — сердечная недостаточность.
- Развитием острого нарушения мозгового кровообращения. Риск развития ишемического инсульта составляет 1,5 % у лиц 50—59 лет и 23,5 % у лиц 80—89 лет [9] . Особенно опасной является пароксизмальная фибрилляция предсердий с частыми срывами синусового ритма. Риск развития тромбоза церебральных сосудов особенно увеличивается в период срыва и восстановления синусового ритма.
Таким образом, наблюдается тесная связь мерцательной аритмией с инсультом и сердечной недостаточностью.
Диагностика мерцательной аритмии
Обязательный минимум диагностики включает:
- ОАК;
- ОАМ;
- общеклиническое биохимическое исследование крови;
- определение общего холестерина и ЛПНП;
- проведение реакции Вассермана;
- определение АЧТВ, ПВ и коагулография для оценки готовности цельной крови к тромбообразованию;
- определение антигена к вирусу гепатита В (HBsAg) в крови;
- определение антител классов М, G (IgM, IgG) к вирусному гепатиту в крови;
- определение антител классов М, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 и 2;
- МНО при терапии варфарином;
- определение группы крови и резус-фактора;
- ЭКГ;
- холтеровское мониторирование ЭКГ, особенно при подозрении на наличие пароксизмальной фибрилляции предсердий;
- проведение ЭХО-КС для оценки функционального и анатомического состояния сердца;
- рентгенографию легких;
- плановую консультацию кардиолога.
Могут применяться дополнительные методы обследования:
- чрезпищеводная ЭХО-КС;
- стресс-эхокардиография со стимуляцией добутамином;
- коронароангиография;
- дуплексное УЗИ сосудов шеи;
- ультразвуковое дуплексное сканирование артерий и вен нижних конечностей;
- внутрисердечное электрофизиологическое исследование;
- определение Т4 свободного и ТТГ;
- КТ и МРТ исследование органов грудной клетки и др. в зависимости от клинической ситуации. [2]
Лечение мерцательной аритмии
Экстренная помощь пациентам с острым приступом мерцательной аритмии
При впервые возникшем эпизоде фибрилляции предсердций каждому пациенту показана госпитализация в стационар круглосуточного пребывания. Госпитализация также показана пациентам с длительностью приступа более 24 часов.
Некоторой части пациентов с нечастыми пароксизмами фибрилляции предсердий допустимо самостоятельно принимать от 450 до 600 мг. Пропафенона однократно (терапия “таблетка в кармане”). Стоит отметить, что такой подход допустим лишь в случае эффективности и безопасности, проверенной при госпитализации.
Как вести себя в случае эпизода нарушения ритма
При возникновении одышки, головокружения, потере сознания, давящей боли за грудиной на фоне приступа самому пациенту или сопровождающему обязательно необходимо вызвать бригаду неотложной помощи.
Целями лечения мерцательной аритмии является:
- профилактика тромбососудистых осложнений;
- улучшение клинического прогноза;
- уменьшение симптомов заболевания и улучшение качества жизни пациента;
- уменьшение частоты госпитализаций.
Профилактика рисков формирования тромбов
Первостепенной задачей терапии фибрилляции предсердий является профилактика тромбососудистых осложнений.
При наличии патологии со стороны венозной системы нижних конечностей пациент должен быть проконсультирован сосудистым хирургом.
Чтобы снизить готовность тромбов к тромбообразованию, применяются прямые и непрямые антикоагулянты.
Показания для антикоагулянтной терапии и выбор препарата определяются риском тромбоэмболии, который рассчитывают по шкале CHADS2. Если сумма баллов по шкале CHADS2 ≥ 2, то при отсутствии противопоказаний показана длительная терапия пероральными антикоагулянтами. Однако антикоагулянтная терапия опасна кровотечениями. Для оценки риска данного осложнения разработана шкала HAS-BLED. Сумма баллов ≥ 3 указывает на высокий риск кровотечения, и применение любого антитромботического препарата требует особой осторожности.
К антикоагулянтам непрямого действия относится антагонист витамина К варфарин. Препарат относится к группе антиметаболитов и нарушает синтез в печени X фактора свертывания.
К прямым антикоагулянтам относят гепарин и низкомолекулярные препараты гепарина (фраксипарин, эноксапарин и др.). Перевод пациентов с непрямого антикоагулянта на прямой рекомендован при необходимости хирургического лечения в связи с удобством коррекции терапевтического диапазона дозы.
К новым непрямым антикоагулянтам относят препараты прямые ингибиторы тромбина (дабигатран) и ингибиторы Xа фактора свертывания крови (препараты из группы ксабанов — апиксабан, ривароксабан, эдоксабан). Препараты обладают эффективностью, сопоставимой с приемом варфарина при минимуме гемморагических осложнений. Доказательная база у препаратов существует на данный момент только по проблеме неклапанной фибрилляции предсердий. Эффективность препаратов относительно клапанной фибрилляции предсердий в настоящее время является предметом клинических исследований. Поэтому при наличии врожденной и приобретенной патологии клапанного аппарата и наличии искусственного клапана сердца единственным препаратом из группы антикоагулянтов по-прежнему остается варфарин.
Восстанавливать или не восстанавливать синусовый ритм
Выбор стратегии ведения проводится индивидуально. Учитывается возраст пациента, выраженность симптомов фибрилляции предсердий, наличие структурной патологии миокарда, физическая активность.
Удержание стабильного сердечного ритма
Длительная терапия фибрилляции предсердий предполагает выбор стратегии — поддержания синусового ритма или контроля частоты сокращений сердца.
При пароксизмальной фибрилляции возможно рассмотреть тактику поддержания синусового ритма.
При персистирующей и постоянной форме, пожилом возрасте, низкой физической активности и удовлетворительной субъективной переносимости фибрилляции большинство специалистов склоняются к тактике контроля ЧСС, т. к. восстановление синусового ритма и его последующий срыв сопровождаются изменениями реологических свойств крови и повышенным риском внутрисосудистого тромбообразования, а тактика поддержания синусового ритма не улучшает отдаленный прогноз у пациентов.
Контроль ЧСС
Стратегия контроля частоты сердечных сокращений предполагает регулярный прием частотоурежающих препаратов из группы сердечных гликозидов, бета-адреноблокаторов, блокаторов Са++ каналов и антиаритмиков III класса (амиодарон, дронедарон), а также используются их комбинации.
При подборе препаратов важно знать, есть ли у пациента трепетание предсердий. Это нарушение часто сочетается с фибрилляцией. Если доктор не учтёт это сочетание при подборе терапии, препараты будут воздействовать только на фибрилляцию, а трепетание сохранится. Это чревато развитием сердечной недостаточности: трепетание приводит к нему быстрее, чем фибрилляция.
Сегодня не существует точного ответа на вопрос о целевом уровне ЧСС при фибрилляции предсердий. Клинические и методические рекомендации основаны на мнении экспертов в области кардиологии.
Первоначально рекомендуется снизить частоту сокращения желудочков до уровня менее 110 ударов в покое и при физической нагрузке. Если урежение частоты сокращения желудочков не приводит к исчезновению ограничений физической активности, то целесообразно снизить частоту их сокращений до 60-80 в покое и 90-115 в минуту при физической нагрузке.
Сердечные гликозиды в большинстве случаев назначаются пожилым пациентам с низкой физической активностью, при тенденции к артериальной гипотонии. Наиболее распространенным препаратом является дигоксин, который принимается ежедневно в дозе 1/2 — 1/4 тб. в сутки.
Из бета-адреноблокаторов применяются:
- Метопролола сукцинат с модифицированным высвобождением в среднетерапевтической дозе 100-200 мг однократно в сутки;
- Бисопролол 2,5-10 мг однократно в сутки;
- Карведилол 3,125-25 мг. 2 раза в сутки;
- Атенолол 25-100 мг. однократно в сутки;
Среди недигидроперидиновых антагонистов Са++ назначают:
- Верапамил суточного распределения (Изоптин СР) 240 мг. 2 раза в сутки с интервалами по 12 часов;
- Дилтиазем 60 мг. 3 раза в сутки;
Из антиаритмиков III класса используют:
- Амиодарон (Кордарон) 100-200 мг. один раз в сутки;
- Дронедарон (Мультак) 400 мг. 2 раза в сутки;
Имеются клинические данные об эффективности омега-3 полиненасыщенных жирных кислот в комплексной терапии фибрилляции предсердий, в частности эйкозапентаеновой и докозагексаеновой. По данным многоцентровых плацебо-контролируемых клинических исследований FORWARD и OPERA, доказано влияние омега-3 полиненасыщенных жирных кислот на снижение риска внезапной смерти и общую летальность пациентов, имеющих хроническую сердечную недостаточность, и пациентов, перенесших острый инфаркт миокарда. [3]
По данным исследования GISSI-Prevenzione, назначение омега-3 полиненасыщенных жирных кислот позволяет снизить рецидивы фибрилляции предсердий уже через 3 недели от старта терапии. Максимальный эффект наблюдается через год непрерывного приема препарата. [4]
Стратегия контроля синусового ритма не исключает стратегию контроля частоты сердечных сокращений. Уменьшение частоты желудочковых сокращений до целевого уровня позволяет уменьшить клиническую симптоматику фибрилляции предсердий во время неизбежных срывов ритма работы предсердий.
Тактика контроля ритма не имеет существенного преимущества перед тактикой контроля частоты сокращений сердца в плане прогноза сердечно-сосудистой смертности, однако значительно уменьшает выраженность клинической симптоматики, возникающей при данном заболевании.
Препараты для восстановления синусового ритма
Для поддержания синусового ритма при фибрилляции предсердий рекомендуется применение следующих препаратов:
- Амиодарон (кордарон);
- Дроненадор (мультак);
- Дизопирамид (ритмодан);
- Этацизин;
- Аллапинин;
- Морацизин (Этмозин);
- Пропафенон (Пропанорм, Ритмонорм);
- Соталол (Соталекс);
- Флекаинид (не зарегистрирован на фармрынке в РФ на данный момент).
При развившемся пароксизме фибрилляции предсердий синусовый ритм восстанавливается спонтанно самостоятельно в течение нескольких часов или суток (до 7 суток).
При выраженной клинической симптоматике заболевания, а также если в дальнейшем будет выбрана стратегия поддержания синусового ритма, необходима медикаментозная кардиоверсия.
Для профилактики тромбососудистых осложнений пациенту предлагается прием 500 мг. ацетилсалициловой кислоты (кишечнорастворимую таблетку необходимо разжевать перед приемом) или 2 тб. (150 мг) клопидогрела.
- У пациентов с выраженным органическим поражением сердца (ИБС, ХСН, выраженная ГЛЖ и др.) медикаментозную кардиоверсию рекомендуется выполнять в/в капельным введением амиодарона.
- Новокаинамид 500-1000 мг. (5-10 ампул) в/в медленно на 20 мл. изотонического раствора или в/в капельное введение или в/вкапельно — 500–600 мг. (5-6 ампул) на 200 мл. физраствора за 30 мин. В связи с возможностью снижения АД его нужно вводить в горизонтальном положении больного, имея рядом приготовленный шприц с 0,3-0,5 мл 1% раствора фенилэфрина (мезатона).
- Возможен пероральный прием новокаинамида для самостоятельной помощи при купировании пароксизма мерцательной аритмии, при условии, что безопасность данного метода была проверена предварительно в стационаре: 1–1,5 г. (4-6 тб) однократно. Через 1 ч (при отсутствии эффекта) еще 0,5 г (2 тб.) и далее каждые 2 ч по 0,5–1 г (до купирования пароксизма). Максимальная суточная доза – 3 г (12 таблеток).
- Пропанорм или ритмонорм вводятся в/в 2 мг/кг (4-6 ампул) на 10-15 мл. физраствора в течение 5 мин. Возможен прием в таблетированной форме — 2 тб. по 300 мг.
Электрическая кардиоверсия
Электрическая кардиоверсия постоянным током быстро и эффективно переводит фибрилляцию предсердий в синусовый ритм. Предпочтение данному виду восстановления синусового ритма отдается при нестабильной гемодинамике (нарастающим симптомам хронической сердечной недостаточности) и появлению ишемии миокарда по ЭКГ/ЭХО-КС.
Радиочастотная катетерная абляция
Радиочастотная абляция — действенный метод восстановления и поддержания синусового ритма. Эффективность этого метода лечения при фибрилляции предсердий составляет до 74 % [10] . Терапевтический эффект достигается за счет точечного воздействия на аритмогенные зоны сердца током высокой частоты (радиочастотная энергия) с температурой 40-55 градусов .
Данные о выполнении радиочастотной абляции в терапии первой линии у пациентов с фибрилляцией предсердий остаются противоречивыми, в то время как у пациентов с рецидивирующей фибрилляцией эта процедура является максимально оправданной и эффективной.
Выявлены неблагоприятные факторы, увеличивающие частоту рецидивов после проведения данной процедуры : дилатация левого предсердия, возраст старше 65 лет, длительность заболевания, количество ранее проведенных процедур, а также недостаточность аортального и митрального клапанов.
Виды оперативного вмешательства при мерцательной аритмии
При мерцательной аритмии применяются хирургические методы лечения. Одним из вариантов является операция типа «лабиринта» Кокса. Суть операции заключается в изоляции задней стенки левого предсердия, каватрикуспидального и кавакавального перешейка и исключение из кровотока устья левого предсердия.
Таким образом, операция создает электрический лабиринт ходов для распространения возбуждения, через которые импульс из синоатриального узла находит путь к предсердножелудочковому узлу, предотвращая формирование волн «re-entry». Операции типа “лабиринт” Кокса в основном использовались у пациентов, подвергающихся другим открытым операциям на сердце. Выполнение подобных сочетанных операций при мерцательной аритмии приводит к уменьшению рецидивов фибрилляции, трепетания предсердий и предсердных тахикардий, однако не влияет на общую смертность. Отбор пациентов на подобные методы хирургического лечения должен осуществляться на мультидисциплинарном консилиуме специалистов.
Хирургическая изоляция ушка левого предсердия выполнялась кардиоторакальными хирургами в течение нескольких десятилетий, однако проспективные рандомизированные исследования влиянии на частоту развития ишемического инсульта у пациентов после хирургического лечения в настоящее время отсутствуют.
Прогноз. Профилактика
Пароксизмальная и персистирующая формы фибрилляции предсердий могут оказаться, поводом для освобождения от труда с выдачей листка нетрудоспособности. Ориентировочный срок для освобождения от труда с целью купирования приступа — 7-10 дней; для подбора противорецидивной терапии требуется в среднем от 7 до 18 дней. [6] Критериями закрытия листка временной нетрудоспособности являются:
Источник: probolezny.ru